Examen del
abdomen
Desde el punto de vista del examen del abdomen, conviene tener presente las
estructuras que están contenidas en él y la forma de reconocerlas: su
ubicación, tamaño y las alteraciones que pueden presentar.
En el abdomen se ubica gran parte del sistema digestivo, incluyendo el tubo
digestivo, hígado, vesícula, páncreas; los riñones y estructuras urológicas;
las glándulas suprarrenales, el bazo; y en la mujer, su sistema reproductivo,
incluyendo ovarios, trompas y útero. Cada una de estas estructuras tiene una
ubicación y tamaño, desempeña funciones y es fuente de alteraciones y
enfermedades. El detalle conviene revisarlo en textos de anatomía y
fisiopatología.
Algunos puntos de referencia del abdomen son: los rebordes costales, el
apéndice xifoides, el ombligo, las espinas ilíacas anterosuperior en cada lado,
las regiones inguinales y el borde superior del pubis.
Para describir la ubicación de los hallazgos del examen físico, el abdomen
se divide en cuatro o en nueve secciones. En el primer caso, se trazan dos
líneas imaginarias perpendiculares que pasan por el ombligo y delimitan cuatro
cuadrantes: superior derecho e izquierdo, e inferior derecho e izquierdo. Si se
divide en nueve secciones o regiones, se trazan dos líneas que en su extremo
superior son la continuación de las líneas torácicas medioclaviculares que
hacia abajo llegan a los extremos laterales del pubis, y dos líneas
horizontales, pasando la primera por el punto inferior del reborde costal a cada
lado (10ª costilla), y la segunda, por las crestas ilíacas anterosuperiores. Se
constituyen así las siguientes regiones, de derecha a izquierda: en el tercio
más alto: hipocondrio derecho, epigastrio e hipocondrio izquierdo; en el tercio
medio: flanco derecho, región umbilical y flanco izquierdo; en el tercio
inferior: fosa ilíaca derecha, hipogastrio y fosa ilíaca izquierda.
Usando las divisiones anteriores, conviene tener presente la ubicación en
la cual se encontrarían las distintas estructuras intraabdominales, como se
indica a continuación.
División por cuadrantes:
· Cuadrante
superior derecho: hígado y vesícula biliar; cabeza del páncreas, parte del
riñón derecho, glándula suprarrenal derecha, partes del tubo digestivo (ángulo
hepático del colon).
· Cuadrante
superior izquierdo: bazo, lóbulo izquierdo del hígado, cuerpo y cola del páncreas,
parte del riñón izquierdo, glándula suprarrenal izquierda, partes del tubo
digestivo (ángulo esplénico del colon).
· Cuadrante
inferior derecho: ciego y apéndice; ovario y trompa derecha; polo inferior
del riñón y uréter derecho; otras partes del tubo digestivo (colon ascendente),
canal inguinal.
· Cuadrante
inferior izquierdo: colon sigmoides y parte del colon descendente; ovario y
trompa izquierda; polo inferior del riñón y uréter izquierdo, canal inguinal.
División en nueve regiones:
· Hipocondrio
derecho: lóbulo hepático derecho, vesícula biliar, parte del riñón derecho,
glándula suprarrenal, ángulo hepático del colon.
· Epigastrio:
estómago, duodeno, páncreas, parte del hígado, aorta, vena cava inferior.
· Hipocondrio
izquierdo: bazo, cola del páncreas, ángulo esplénico del colon, polo
superior del riñón izquierdo, glándula suprarrenal.
· Flanco
derecho: parte del riñón derecho y del colon ascendente.
· Región
umbilical: porción inferior del duodeno, intestino delgado, aorta, vena
cava inferior.
· Flanco
izquierdo: parte del riñón izquierdo y del colon descendente.
· Región
ilíaca derecha: ciego, apéndice, extremo inferior del íleon, ovario,
desembocadura del uréter, canal inguinal.
· Región
del hipogastrio o suprapúbica: útero, vejiga, colon sigmoides.
· Región
ilíaca izquierda: colon sigmoides, ovario, desembocadura del uréter, canal
inguinal.
En la pared posterior del abdomen se reconocen fundamentalmente las regiones
lumbares que son la continuación de los flancos y se extienden desde
las 12as costillas hasta el tercio posterior de las crestas
ilíacas. Los riñones son órganos ubicados en el retroperitoneo y su parte más
superior queda a la altura de las dos costillas flotantes. En el ángulo
costovertebral, que se localiza entre el borde inferior de la 12ª costilla
y las apófisis transversas de las vértebras lumbares altas, se puede reflejar
dolor proveniente de los riñones.
Es posible que el paciente refiera dolores en el abdomen que se generan
fuera de él. Por ejemplo, una neumonía basal puede doler en uno de los
hipocondrios; un infarto agudo de la cara inferior del miocardio puede doler en
el epigastrio; un herpes zóster intercostal, a veces se asocia a dolores
referidos al abdomen. En otro sentido, un problema intraabdominal puede dar
dolor en regiones distantes. Por ejemplo, un neumoperitoneo o un proceso
anexial puede asociarse a dolor en un hombro.
Examen del abdomen.
Debe efectuarse con una iluminación adecuada y exponiendo el abdomen en
forma amplia de modo de efectuar una buena observación, desde la parte baja del
tórax hasta
las regiones inguinales, pero sin exponer los genitales externos para
respetar el pudor del paciente. Este debe estar en decúbito supino y es
necesario que relaje al máximo su musculatura abdominal. Para esto conviene que
tenga sus brazos a los lados o sobre el pecho, pero en ningún caso hacia
arriba; la cabeza sobre una almohada y, eventualmente, las piernas
semiflectadas con una almohada bajo las rodillas. El examen habitualmente se
efectúa desde el lado derecho, pero conviene tener destrezas para examinar
desde ambos lados.
No hay que olvidar de examinar las regiones inguinales (p.ej.: una pequeña
hernia crural puede ser la explicación de una obstrucción intestinal).
En tiempos fríos, es necesario cuidar que las manos y el estetoscopio estén
templados de modo que el paciente no tenga sobresaltos. Puede ser necesario
lavarse las manos con agua caliente, frotárselas, o comenzar el examen palpando
sobre la camisa del paciente hasta sentir las manos más tibias y entonces
descubrir el abdomen. En personas que sufren de cosquillas conviene mover las
manos lentamente, evitando movimientos bruscos e inesperados; al principio el
examinador podría colocar su mano sobre la del paciente y comenzar a examinar
de esta forma, y después de unos instantes pasar al examen directo.
Las zonas en las cuales puede haber dolor conviene examinarlas al final.
Inspección.
Interesa ver la forma del abdomen, si existen zonas solevantadas bajo las
cuales pueda haber un proceso expansivo, los movimientos respiratorios, si
existen cicatrices o hernias. También puede ser importante fijarse en la
presencia de manchas o lesiones de la piel, en la distribución del vello, o si
existe circulación colateral anormal.
Los movimientos respiratorios se aprecian en la parte alta del abdomen. Lo
normal es que con la inspiración se produzca un abombamiento de esta zona
debido al descenso del diafragma que presiona y empuja las vísceras. En casos
de insuficiencia respiratoria o parálisis diafragmática, en vez de un
abombamiento puede ocurrir una depresión si el diafragma es arrastrado hacia
arriba por la presión negativa que se genera dentro del tórax (respiración
paradojal). En la parte alta del abdomen se puede observar, especialmente
en personas delgada, un latido transmitido desde la aorta descendente.
En ocasiones se ven unas estrías de distensión que
corresponden a rotura de fibras elásticas de la piel. Se encuentran en los
flancos y partes bajas del abdomen. Son de color blanco y ocurren en mujeres
que han tenido embarazos y en obesos que han bajado de peso. Cuando tienen una
coloración púrpura se asocian a un exceso de glucocorticoides (p.ej.: síndrome
de Cushing).
En hemorragias peritoneales puede aparecer en la región periumbilical una
coloración azulada que constituye el signo de Cullen (p.ej.:
en embarazo tubario roto). En pancreatitis aguda necrohemorrágicas, con
sangramiento hacia el retroperitoneo, puede aparecer una coloración azulada en
las regiones lumbares (signo de Grey Turner).
En personas muy delgadas es posible ver movimientos peristálticos de asas
intestinales. Esto es más evidente cuando existe una obstrucción intestinal
aguda que se asocia a distensión del intestino y aumento del peristaltismo.
El ombligo normalmente es umbilicado o plano. Cuando existe ascitis se
puede ver evertido (protruye hacia afuera). Una onfalitis es
una inflamación del ombligo que se manifiesta por enrojecimiento y secreción.
La distribución del vello pubiano es diferente en el hombre que en la mujer.
En el primero tiene una distribución romboidal, llegando hasta el ombligo. En
la mujer es de tipo triangular, sin vello hacia el obligo. Esta distribución se
altera cuando existen cuadros feminizantes en el hombre o virilizantes en la
mujer asociados a cambios hormonales.
Si existen hernias (umbilical, inguinal, crural), se hacen más evidentes
cuando la persona puja. Una eventración es la protrusión de
tejidos intraabdominales a través de zonas débiles de la musculatura abdominal
en cicatrices quirúrgicas, pero contenidas por la piel. Originan las hernias
incisionales. En una evisceración ocurre una salida de
asas intestinales fuera del abdomen por dehiscencia de la sutura de una
laparotomía o a través de una herida traumática.
A nivel de la línea media del abdomen, por encima del ombligo, puede
ocurrir un abombamiento en relación a maniobras de Valsalva (aumento de la
presión intraabdominal) por separación de los músculos rectos (diástasis de
rectos) y no tiene mayor importancia. En otros casos, puede existir un
pequeño defecto o solución de continuidad de los planos más profundos de la
pared, en dónde se puede presentar una hernia de la línea alba (olínea
blanca).
Algunas masas ubicadas en la pared abdominal se podrían hacer más notorias
al solicitar al paciente que ponga la musculatura del abdomen tensa (p.ej.:
levantando la cabeza y hombros o intentando sentarse).
Algunas cicatrices quirúrgicas que se pueden encontrar son las siguientes:
· de McBurney:
es una incisión en el cuadrante inferior derecho, paralela a las fibras
musculares del músculo oblicuo externo a unos 3 cm de la espina ilíaca
anterosuperior, que se usa en apendicectomías. Ocasionalmente, especialmente en
apendicitis de difícil diagnóstico o complicadas con peritonitis, se usa una
incisión paramediana derecha infraumbilidal, que permite un mayor
campo operatorio.
· de Kocher:
es una incisión subcostal derecha, paralela al reborde costal, y que se usa
para colecistectomías. Para esta operación también se usa una incisión paramediana
derecha supraumbilical. Actualmente la mayoría de las colecistectomías se
efectúan mediante laparoscopía y las incisiones que se encuentran son pequeñas
(en reborde del ombligo y una o dos en cuadrante superior derecho).
· Incisión mediana
supraumbilical (usada para operaciones del estómago y otras
estructuras del hemiabdomen superior).
· de Pfannenstiel:
es una incisión arqueada por encima de la sínfisis pubiana en el sentido del
pliegue suprapúbico, que se usa para efectuar cesáreas u operaciones
ginecológicas como histerectomías. Antes era frecuente que se hiciera una
incisión mediana infraumbulical.
Las circulaciones venosas colaterales anormales que se pueden observar son
del siguiente tipo:
· Porto-cava:
se observa cuando está aumentada la circulación venosa por las venas
periumbilicales, debido a una obstrucción de la vena porta, tal como ocurre en
pacientes con cirrosis hepática avanzada. Las venas irradian desde ombligo
hacia la periferia y el flujo venoso sigue el mismo sentido. Da lugar a la
llamada "cabeza de medusa".
· Cava-cava:
es una circulación venosa colateral que se ve cuando existe una obstrucción de
la vena cava inferior; las venas se desarrollan en las regiones laterales del
abdomen y la sangre fluye en sentido ascendente.
La dirección del flujo de una vena se aprecia apoyando los
dedos índices de cada mano sobre un segmento de la vena, en un trayecto que no
reciba tributarias colaterales. Estando los dedos juntos y aplicando un poco de
presión, se separan de modo de exprimir toda la sangre del interior del
segmento. Luego se levanta uno de los dedos y se ve la rapidez con la que la
vena vuelve a llenarse de sangre: si ocurre inmediatamente, la sangre fluye en
ese sentido; si la vena permanece un tiempo colapsada, quiere decir que el dedo
que todavía la comprime impide el flujo. Se repite la maniobra levantando uno u
otro dedo hasta estar seguro de la dirección de la sangre.
La forma del abdomen puede ser diferente. Esto depende de
la edad, de la relación entre el peso y la talla, de la constitución del
cuerpo, de lo atleta o sedentaria que sea la persona y de alteraciones que
puedan existir: tumores, ascitis, meteorismo (gas aumentado en el intestino).
Normalmente tiene una forma redondeada o plana. En personas delgadas y en
decúbito dorsal se aprecia un abdomen excavado (escafoide o cóncavo).
Si se aprecia abultado se habla de un abdomen globuloso o prominente.
Cuando en decúbito supino el abdomen impresiona que se "rebalsa"
hacia los lados se le llama en alforjas; si estando de pie, se
aprecia un gran pliegue que cuelga del hemiabdomen inferior se llama en
delantal.
La presencia de tumores o masas es otra importante observación. El aumento
de volumen por un útero grávido es una situaciones bien conocida. La
característica principal es el crecimiento desde el hipogastrio hacia arriba,
con una convexidad superior. Algo parecido ocurre con una vejiga distendida que
no puede vaciarse (globo vesical). Una gran esplenomegalia podrá dar un
abultamiento en el cuadrante superior izquierdo; una hepatomegalia, en el
cuadrante superior derecho. Con frecuencia, para detectar estos abultamientos
es necesario fijarse bien, contar con una iluminación algo tangencial para que
las curvaturas en la superficie del abdomen se dibujen mejor, y
solicitar al paciente que respire profundo, de modo que al bajar el
diafragma las vísceras protruyan.
Auscultación.
Lo que se trata de auscultar son ruidos que derivan de la movilidad del
intestino y posibles soplos vasculares. Se efectúa antes de la percusión y la
palpación ya que éstas pueden alterar los ruidos intestinales o ruidos
hidroaéreos. La auscultación debe ser metódica y cubrir los distintos
cuadrantes del abdomen.
Mediante la práctica, es necesario familiarizarse con las características
de los ruidos normales para poder distinguir cuándo están aumentados y cuándo
disminuidos. Como todos los sonidos, se puede distinguir frecuencia,
intensidad, tono y timbre. Lo normal es escuchar como clics o gorgoteos
regulares, entre 5 a 35 por minuto. Cuando el gorgoteo es prolongado y de tono
bajo se habla de borborigmo ("gruñidos gástricos").
En las diarreas los ruidos intestinales o hidroaéreos están aumentados en
frecuencia e intensidad.
Cuando el estómago está distendido con líquido porque existe una
obstrucción a nivel del píloro o un poco más abajo (síndrome pilórico),
o porque se ingirió una gran cantidad de líquido en las horas anteriores, al
sacudir al paciente se puede auscultar en la región epigástrica un bazuqueo
gástricoque son ruidos de tono alto semejantes a los que se escuchan al
agitar un tonel parcialmente lleno de líquido.
Cuando existe una parálisis intestinal (íleo paralítico), desaparece
el peristaltismo y con ellos, los ruidos intestinales, y se escucha un silencio
abdominal. Para concluir que los ruidos intestinales están ausentes, se
debe auscultar unos 3 a 5 minutos. Las asas intestinales se distienden con
líquido y aire; si al paciente se le sacude, se auscultan ruidos de
sucusión, semejantes al bazuqueo gástrico. Habitualmente
se escuchan en todo el abdomen.
En un íleo mecánico, por obstrucción intestinal, los ruidos
están aumentados junto con la mayor actividad peristáltica. Se escuchan ruidos
de tono alto y en secuencias que aumentan junto con el incremento del dolor de
carácter cólico.
Otros ruidos que se pueden auscultar son soplos por flujos turbulentos
dentro de las arterias: aorta (en línea media, supraumbilical), renales
(paramediano supraumbilical, a cada lado), ilíacas (paramediano infraumbilical,
a cada lado), femorales (en las regiones inguinales). Pudieran escucharse mejor
con la campana del estetoscopio. En todo enfermo hipertenso se deben buscar
soplos que deriven de la estenosis de alguna de las arterias renales; se
ausculta en el epigastrio, hacia lateral, y en los ángulos costovertebrales. El
escuchar un soplo que ocurre durante la sístole solamente en la proyección de
la aorta descendente, las ilíacas o las femorales, no implica necesariamente
que exista una estenosis de la arteria; es más específico si el soplo se
escucha en la sístole y la diástole.
En mujeres embarazadas se pueden auscultar los latidos cardíacos
fetales a partir de las 16 a 18 semanas. Se escuchan mejor con una
corneta especial que usan los obstetras y matronas.
Percusión.
Normalmente al percutir el abdomen se escuchan ruidos sonoros que reflejan
el contenido de aire en el tubo digestivo.
Frente a un abdomen distendido, la percusión puede ayudar a diferenciar si
la distensión es por acumulación de gas (meteorismo), líquido en el
peritoneo (ascitis), o un aumento de volumen anormal (tumor, globo
vesical, útero miomatoso, etc.).
Si el problema es acumulación de gas, se escucha una hipersonoridad o un
timpanismo.
Si se trata de ascitis, al percutir el abdomen estando el
paciente está decúbito supino, se delimita un área central de sonoridad normal,
rodeada por una zona periférica en los flancos e hipogastrio de sonoridad mate,
con una concavidad superior a nivel del hipogastrio. Como el líquido de la
ascitis se desplaza con los cambios de posición, se percute también el abdomen
poniendo al paciente primero en un decúbito semilateral y luego en el otro. El
líquido se desplaza hacia el nivel más bajo. Con la percusión se delimita el
cambio entre el sonido claro y el sonido mate que ocurre en los flancos. Se
deja una marca con un lápiz, que se pueda borrar. Al mirar las marcas que se
efectuaron en los flancos en cada decúbito, se puede encontrar unamatidez
desplazable, que si es de más de 4 cm, sugiere la presencia de ascitis. En
un cuadro de íleo paralítico, en que se acumula líquido en las asas
intestinales, también se puede encontrar matidez desplazable. En este caso, se
deben considerar otros aspectos clínicos para hacer un diagnóstico diferencial.
Un signo que se ha usado para identificar si un paciente tiene ascitis es
el signo de la ola que consiste en dar unos golpes en un
hemiabdomen y ver si se reflejan ondas hacia el otro hemiabdomen (tal como
ocurre al lanzar una piedra en una laguna quieta que genera ondas que migran
hacia la periferia). Para evitar que las ondas que se propagan se deban a un
efecto del tejido adiposo de la pared abdominal, se coloca una mano de canto en
la línea media del abdomen. No es un signo confiable ya que tiene falsos
positivos y falsos negativos.
Si el problema es un útero aumentado de volumen o una vejiga distendida (globo
vesical), se encuentra una matidez en el hipogastrio que tiene una
convexidad de sonoridad clara superior.
En el epigastrio y la parte medial del hipocondrio izquierdo se encuentra
habitualmente una zona de mayor sonoridad que corresponde a aire contenido en
el estómago. Esto se acentúa después de ingerir una bebida gaseosa, en que se
percute timpanismo por la distensión del estómago.
En el examen del hígado, la percusión se utiliza para precisar el límite
superior, por la cara anterior: se percute desde el 3er espacio intercostal a
nivel de la línea medioclavicular y se va descendiendo; el nivel en que el
sonido para de claro a mate corresponde al hígado. Habitualmente se ubica en el
5º a 7º espacio intercostal. Debe recordarse que este nivel puede cambiar según
el paciente esté en inspiración o en espiración. Para delimitar el borde
inferior del hígado se utiliza predominantemente la palpación, aunque también
se puede usar la percusión. En este caso, se comienza
percutiendo más abajo del reborde costal y se va subiendo por la línea
medioclavicular hasta encontrar el nivel de transición entre un ruido sonoro y
uno mate. Si se ha efectuado una marca entre el límite superior e inferior del
hígado, se tiene la proyección hepática que normalmente es de
6 cm a 12 cm. Valores mayores a 12 cm sugieren una hepatomegalia.
Ocasionalmente no se encuentra la matidez hepática por la interposición de una
asa del colon entre el hígado y la pared torácica o porque existe un
neumoperitoneo (p.ej.: úlcera duodenal perforada). Al delimitar el borde
inferior del hígado con la percusión, se facilita la palpación posterior. Con
la inspiración profunda, el hígado baja unos 2 a 4 cm. Estos cambios de la
posición del hígado con la respiración deben ser considerados al estudiar
la proyección hepática de modo de hacer la medición ya sea en
inspiración o en espiración.
El bazo también se explora mediante la percusión. Se encuentra en una
posición oblicua a nivel subcostal en el hemitórax izquierdo, por detrás de la
línea medioaxilar. Se percute estando el paciente en decúbito supino tratando
de encontrar una pequeña área de matidez esplénica que puede estar entre la 6ª
y la 10ª costilla, y que en condiciones normales no sobrepasa la línea axilar
media. Si la matidez se extiende más allá de la línea axilar anterior,
existiría esplenomegalia. Posteriormente el examen debe complementarse con la
palpación del polo inferior del bazo.
Palpación.
Se comienza efectuando una palpación superficial mediante
la cual se buscan puntos dolorosos y se evalúa si la pared abdominal es
depresible. Cuando existe resistencia muscular, puede ser voluntaria o
involuntaria. En el primer caso puede deberse a tensión nerviosa, temor a
sentir dolor, frío o cosquillas. Es necesario tranquilizar al paciente y solicitarle
que se relaje. El examinador debe poner su antebrazo y mano en posición
horizontal, y los dedos van examinando ejerciendo una presión suave y uniforme.
Se recorre el abdomen en todos sus cuadrantes teniendo presente qué se puede
llegar a palpar en cada sector de acuerdo a la anatomía normal. Cuando existe
resistencia muscular involuntaria el abdomen se encuentra rígido, poco
depresible. La rigidez puede ser difusa (p.ej.: peritonitis generalizada) o
localizada (p.ej.: apendicitis aguda contenida). Algunos cuadros neurológicos
impiden al paciente relajar bien su abdomen (p.ej.: tétanos, demencia).

A continuación se efectúan una palpación profunda mediante
la cual se identifican con más detalles las estructuras intraabdominales. Es
frecuente que se pueda desencadenar una molestia al presionar sobre el ciego,
colon sigmoides, aorta, línea media bajo el xifoides. Al repetir la palpación
con cuidado es posible que la molestia no se repita. La palpación profunda se
puede efectuar con una o las dos manos. Al usar ambas manos se coloca una sobre
la otra, de modo que la de más arriba ejerce la presión y la de abajo efectúa
la palpación. En obesos esta técnica puede resultar conveniente. Algunas
personas prefieren palpar colocando una mano al lado de la otra.
Al sentir una masa se debe precisar su localización, tamaño, forma,
consistencia, sensibilidad, pulsación, movilidad y movimientos con la
respiración. Ante la duda si la masa es de la pared o intraabdominal se
solicita al paciente levantar su cabeza y hombros con lo que contrae los
músculos abdominales: si es de la pared, sigue palpándose; si es profunda, se
vuelve más difícil de sentir.
Algunas masas crecen del hipogastrio hacia arriba: vejiga distendida, tumor
ovárico, útero miomatoso. También lo hace un útero grávido. En estos casos se
palpa una masa con una convexidad superior. Otras masas tienen una localización
diferente según procedan del apéndice, del colon, ganglios retroperitoneales,
aorta, páncreas, estómago, vesícula biliar, hígado, bazo, riñones, etc. En cada
caso se debe precisar cada una de los atributos que se mencionaron más arriba.
Si existe dolor es necesario precisar su localización, irradiación,
maniobras que lo aumentan o lo disminuyen. Un examinador delicado trata de
provocar el menor dolor posible, sin perder información necesaria para el
diagnóstico. Aunque habitualmente se palpa con los dedos de la mano, algunos
dolores se localizan mejor con un sólo dedo.
Algunas afecciones tienden a doler con más frecuencia en sitios
específicos. Una apendicitis duele al presionar inmediatamente lateral al punto
medio de una línea imaginaria que se proyecta entre el ombligo y la espina
ilíaca anterosuperior. Una colecistitis aguda bajo el reborde costal derecho,
lateral al borde del músculo recto abdominal. Una diverticulitis duele en el
cuadrante inferior izquierdo.
Uno de los dolores más fuerte se deben a la irritación del peritoneo. En
estos casos puede bastar una suave presión o incluso la sacudida que se produce
al percutir para desencadenar dolor. Cuando el paciente tose, también se
desencadena dolor. En las peritonitis agudas se describe el signo del
rebote (signo de Blumberg) que consiste en un dolor que se
produce al retirar rápidamente del abdomen los dedos que examinan. Duele más al
retirar la presión que al ejercerla. Este signo se desencadena efectuando la
maniobra incluso alejado del sitio de mayor dolor.
Palpación del hígado.
Con la punta de los dedos de la mano derecha, estando el examinado a la
derecha del paciente, se va al encuentro del borde inferior del hígado mientras
el paciente efectúa una inspiración profunda por la boca. Algunas personas
prefieren hacer la misma maniobra pero con los dedos paralelos al reborde
costal y otros tratan de engancharlo orientando la mano desde el tórax hacia el
abdomen, y arqueando los dedos en el reborde costal. También puede rendir solicitar
al paciente que sostenga la respiración después de una inspiración profunda.
Otra maniobra que puede ayudar a tener un mejor rendimiento es colocar la mano
izquierda bajo la parrilla costal en la parte más baja y presionar hacia arriba
tratando de bascular el hígado. La alternativa sería colocar la mano empuñada
entre la pared costal y la superficie de la cama formando una cuña. Por último,
la información que se ha obtenido mediante la percusión del borde inferior del
hígado puede orientar la palpación.

Los dedos deben partir en búsqueda del borde hepático alejados del reborde
y al encontrarlo, deben dejar que la superficie del hígado se deslice bajo
ellos. La palpación se comienza en la línea medioclavicular y se va repitiendo
hacia el epigastrio o más allá si el lóbulo izquierdo está hipertrofiado. Esto
permite identificar las características del borde del hígado y de su
superficie, y la consistencia del tejido.
Es muy frecuente que el borde inferior del hígado no se logre palpar. Si se
palpa, debe ser firme, liso uniformemente y no doloroso. En algunas
enfermedades estas características cambian. En la cirrosis hepática el borde es
más cortante, la consistencia dura y la superficie podría encontrarse nodular.
En un tumor hepático, se puede encontrar un nódulo duro, y es frecuente que se
de en el contexto de un hígado cirrótico. Un hígado congestivo por
insuficiencia hepática es de borde romo, puede ser algo sensible, y la
consistencia firme. En una hepatitis aguda infecciosa el hígado está algo crecido
y puede ser sensible al palparlo. Ocasionalmente se palpa un lóbulo derecho del
hígado que desciende hasta al cresta ilíaca y que es una variante anatómica sin
mayor importancia (lóbulo de Riedel).
Vesícula biliar.
Normalmente no se palpa. Se localiza por debajo del borde hepático, a la
altura del borde lateral de músculo recto abdominal. Cuando se inflama (colecistitis),
al tratar de palparla se produce dolor al presionar es ese sitio al final de
una inspiración (signo de Murphy). Podría palparse una masa de bordes
poco precisos por confluencia de tejidos vecinos como el epiplón (plastrón
vesicular). La impactación de un cálculo biliar en el conducto cístico
puede llevar a una vesícula palpable (hidrops vesicular). La palpación de
una vesícula que no duele en un paciente ictérico mayor de 50 años hace
plantear el diagnóstico de un cáncer que obstruye el colédoco o la ampolla de
Vater (signo de Courvoisier). Una masa dura en relación al borde
hepático puede tener relación con un tumor canceroso de la vesícula o del
hígado.
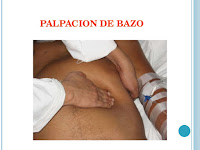
Bazo.
Solamente el polo inferior es palpable. Se examina con la mano derecha,
estando el paciente en decúbito supino y el examinador a su derecha.
Normalmente, en los adultos no se logra palpar, aunque existen excepciones. Si
es palpable, significa que está aumentado de volumen en la mayoría de los
casos. Crece hacia abajo y adelante. Los dedos de la mano que examina se
dirigen hacia el hipocondrio izquierdo, y van al encuentro del polo inferior
del bazo mientras el paciente efectúa una inspiración profunda por la boca.
Conviene no partir muy cerca del borde costal ya que un bazo grande podría
escaparse. Algunas personas prefieren además apoyar la mano izquierda baja.